
Friedberg三原则指导下的面部整形美容手术中的去阿片化麻醉
Friedberg三原则是通向去阿片化麻醉和更好效果的一条途径[1](图1)。
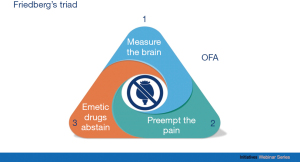
为什么要监测大脑?
“没有度量,就没有提高。”——Lord Kelvin
为什么要预防疼痛?
“一分预防胜过十分治疗。”——Benjamin Franklin
为什么不使用催吐药?
“只要催吐药物是麻醉方案的一部分,止吐药的作用就很有限。”——Christian Apfel
引言
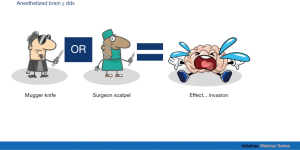
与腭裂或烧伤修复等治疗目的的手术相比,面部整形美容手术多是出于爱美之心(表1)。这种差异对可接受与不可接受的麻醉风险均有影响。表1的手术可以只在局部麻醉下进行。整形美容手术的一个特点是外科医生会在切皮前注射各种利多卡因/肾上腺素溶液,使血管收缩,减少出血。利多卡因/肾上腺素注射液中的利多卡因还可以提供足够的镇痛。外科医生认为血管收缩等同于充分的镇痛。对于清醒的患者,外科医生可能会倾向于将患者主诉的疼痛视为压力而非疼痛。在静脉麻醉时,患者的体动是一个更具挑战性的问题。这种体动是有意识的还是无意识的?对这两种体动的最佳应对方式是什么?全身麻醉(general anesthesia,GA)通常会使用肌肉松弛剂。全身麻醉下的患者的体动很少成为问题。被镇静/麻醉的大脑无法区分歹徒的刀的恶意和外科医生的手术刀的治疗意图。大脑只识别对身体的入侵(图2)。

Full table
监测大脑
许多患者倾向于在整形美容手术期间失去意识。可以选择的麻醉方式是静脉镇静加局部镇痛或GA加局部镇痛。Møiniche等人发表了在GA诱导后,通过切开前注射利多卡因/肾上腺素,实现使用最小剂量的镇痛药物达到预期镇痛效果[2]。
为什么不使用更方便的GA呢?首先,GA会带来配备废气清除功能的麻醉机的费用。其次,GA中使用的异氟烷、七氟烷和地氟烷以及琥珀酰胆碱都是恶性高热(malignant hyperthermia,MH)的诱因。虽然MH很少见,但也确实在发生(shorturl.at/uINZ3)。医疗机构必须准备好2.5 mg/kg的丹曲林来治疗MH[3]。丹曲林的保质期为3年,必须定期更换。据报道,一种较新的丹曲林制剂(RyanodexTM)准备起来要快得多,而且在紧急的MH危机中需要的量较少。对于许多手术机构来说,提供GA的费用可能比病例所能带来的收入还要高。对于接受没有治疗目的的整形美容手术的患者来说,MH的风险是无法接受的。
丙泊酚和氯胺酮都不会诱发MH,也不需要丹曲林、麻醉机或是清除废气。在静脉镇静过程中,患者一旦有任何体动,外科医生就会将其解释为镇静不足或“太浅”。然而,即使加深麻醉,也不会让这种看法有所改变,即使在GA下也是如此[4]。使用阿片类药物麻醉(使用静脉镇静或GA)不能减少术后疼痛[5]。对于外科医生的抱怨,麻醉医生的回答往往是“注射更多的局部麻醉药”。若观察到血管收缩,外科医生会认为镇静不足。而与外科医生的论点相反,麻醉医生则认为是镇静充分。这种各执一词的较量,就结果而言是对患者不利的。如果外科医生不接受麻醉医生的再次注射建议,而麻醉医生出于安抚外科医生的目的,可能会追加静脉注射药物,包括阿片类药物、氯胺酮或丙泊酚等,注射量或将超出遗忘和镇静的需要。对无意识体动的不准确处理(尤其是使用阿片类药物)可能会延长苏醒时间,并增加术后恶心和呕吐(PONV)的风险[6]。如果在一例病例的最后20分钟内给予氯胺酮或氯胺酮总量超过200 mg,可能导致苏醒时水平性眼球震颤。苏醒时出现的眼球震颤近似于晕动症,且会引发PONV。阿片类药物引起的PONV可以导致血肿或伤口开裂[7]。
“太浅”与更多局部麻醉药的争论能否以一种理性的、客观一致的方式来解决,从而使患者、外科医生和麻醉医生都从中受益?一只被砍头的鸡仍然会产生运动。无意识体动可以在没有大脑皮层输入的情况下产生。经过处理的脑电图(pEEG)监测仪可以区分大脑皮层产生的、有意识的体动(可能有意识且能够回忆)和脊髓产生的、无意识的体动(无意识且不能回忆)。pEEG监测仪只测量麻醉方程式“催眠+镇痛”中的催眠部分[8]。
镇痛监测仪?
近年来有2种监测仪,即镇痛/伤害性刺激指数(analgesia nociception index,ANI,MDolorisTM)和伤害性水平指数(nociception level,NOL,MedasenseTM),称能够通过分析心率(heart rate,HR)中交感和副交感神经的平衡来反映镇痛或缺乏镇痛。意识依赖于大脑皮层的功能。众所周知,在麻醉状态下,心率和血压的变化无法作为判断是否有意识的依据[9]。ANI和NOL的信息都来自外周的心率,而非皮质输入。与意识一样,伤害感受也是一种皮质功能,可能不会反映在心率变化中。ANI和NOL都没有在Ⅰ期随机对照试验或大规模的临床试验中得到验证。这两种设备是否能实现其所声称的功能,还有待观察。
pEEG监测
1996年,美国食品药品监督管理局批准了第一个投入临床应用的pEEG监测仪,即双频谱(BISTM)指数(Covidien,美国)。BISTM值没有单位(表2)。类似的设备,如SedLineTM(Masimo,美国)、EntropyTM(GE Healthcare,美国)和其他设备随后也相继出现。但没有文献证明其他pEEG监测仪比BISTM监测仪更有优势。需要什么样的意识水平(镇静或催眠)才能为外科医生提供足够的操作条件,并且同时能够满足患者对遗忘和安全的要求?

Full table
疼痛和PONV的结果
疼痛和PONV仍然是日间手术后意外住院的两个最常见原因[10]。术前没有给咪达唑仑,仅通过丙泊酚镇静(表3)。在Friedberg 20年的经验中,在pEEG监测下,不使用阿片类药物,先用丙泊酚,然后用50 mg氯胺酮,再进行皮下局部镇痛,4 000多例患者中没有一人因疼痛或PONV住院。没有患者出现幻觉或术中知晓[11,12]。所有患者都有商业保险。在瑞士,Fangio等人报告使用Friedberg原则的类似去阿片化麻醉方案并取得成功[13]。此外,没有发生阿片类药物上瘾。没有阿片类药物过量相关的死亡案例。绝大多数患者在术后1小时后就可以出院。不需要专业的术后护理人员[12]。

Full table
PONV预防指南建议高风险患者使用多种止吐剂[14]。从1992年到1998年,在pEEG监测之前,有1 264例不使用阿片类药物而使用丙泊酚-氯胺酮的患者,在氯胺酮给药前将丙泊酚逐步滴定到角膜反射和言语反应消失[15]。这些患者大多是Apfel定义的PONV高风险人群,即不吸烟、有PONV或晕动病史的女性,接受会导致术后恶心呕吐的(整形美容)手术。尽管没有给予任何止吐药,但这些没有使用阿片类药物的患者的PONV率为0.6%[15]。
“如果你想让患者不再呕吐,就不要再给他们服用会导致恶心呕吐的(阿片类)药物。”——Chris Pollock, MB
丙泊酚诱导
1998年后,丙泊酚诱导通常通过增量滴定(https://lnkd.in/gAnPtSD)到BISTM值为60~75,EMG处于基线位置(或在右侧26~30的垂直线)[12]。患者在诱导过程中可能有欣快感。另外,用更常用的1 000~2 000 mcg/kg的丙泊酚快速诱导,会使患者迅速进入无意识状态,患者无法体会到这种丙泊酚的特点。舒适的、增量式的丙泊酚诱导恰好配合了患者希望通过整形美容手术改善外观的愿望。即使是阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)患者,在到达手术室时也能通过通畅的呼吸道自主呼吸。增量式异丙酚诱导可以保留自主通气和保持呼吸道通畅。丙泊酚快速诱导会产生困难气道[16]。
气道管理
1992—2018年,在6000多例不使用阿片类药物,而是使用增量式丙泊酚诱导的患者中,没有一例需要气管插管。增量式丙泊酚诱导的另一个优点是,超过50%的患者不需要任何人工气道支持。不使用气道管理仪器,就消除了容易抱怨的整容手术患者潜在的对喉咙疼痛的抱怨。大约30%的增量式诱导患者只需要调整为除皱术的体位,即下巴向上,头向侧面转动,使舌头离开喉咙后面,以维持气道通畅。另有30%的患者在肩膀下放置一个未加热的静脉注射袋,以增加舌根肌肉的伸展力(图3)。另有30%的患者插入了鼻腔导气管以保持通畅。与经口导气管相比,鼻腔导气管对咳嗽反射的刺激较小。大约10%的患者需要喉罩(laryngeal mask airway,LMA)支持。只有在隆鼻手术中,才会常规插入LMA,并将其固定在下巴上,以优化外科医生的视野(图4)。与气管导管相比,使用LMA需要的麻醉药量更少。
除了避免造成困难气道外,增量式诱导还有利于快速识别异常者。大多数患者能够在25~50 mcg/(kg·min)的丙泊酚输注速度下达到中度至深度镇静(即60<BISTM<75,基线EMG)。极度虚弱的患者只需要2 mcg/(kg·min)的输液速度就能达到相同的镇静水平!另外,对药物耐受性极高的患者需要高达200 mcg/(kg·min)的速度才能达到相同的镇静水平[12]。如果不直接监测大脑皮层对丙泊酚的反应,要了解不同个体对丙泊酚的敏感度的异质性将面临非常大的挑战。对虚弱的患者用药过多会导致出院时间延长。而对有耐受性的患者用药不足,则会导致术野暴露困难,以及用药量增加,最终也可能延长出院时间。在BISTM/EMG监测下对这些具有挑战性的患者进行适当的药物调整是一种更科学、更经济的做法[12]。增量式丙泊酚诱导有多种优势,包括在统计学上显著减少30%的丙泊酚用量[17](表3)。
实践中的基本细节
Medfusion 2010i输液泵可用于丙泊酚滴定(图5)。最初的基本输液速度设定为25 mcg/(kg·min),最初的输液量被设定为50 mcg/kg。之后重复、连续输注50 mcg/kg的丙泊酚,直到观察到实时EMG的下降。实时EMG折线的下降早于BIS值15~30秒。大多数患者在不到3分钟的时间内,BISTM值达到小于75但大于60的水平,EMG在基线位置。(https://lnkd.in/gAnPtSD)随着诱导,一旦EMG折线下降到基线(或26~30),但BISTM值继续下降到60以下,就有必要降低基础速率,以保持BIS水平高于60但低于75。相反,如果BISTM水平保持在75以上,EMG处于基线,则有必要增加基础输液速度,并考虑增加用药量到75 mcg/kg或100 mcg/kg,以降低BISTM值,使之低于75但高于60。
有意识体动和无意识体动的区别
当丙泊酚滴定到BISTM值为60~75,患者体动时,EMG没有出现峰值,麻醉医生可以向外科医生保证这种体动是无意识的。在这样的BISTM/EMG值下,患者无意识、无知觉。尽管存在血管收缩,但在手术区域增加局部麻醉将终止98%~99%的患者体动[12]。BISTM/EMG监测可以区分无意识体动和有意识体动,并科学地证明血管收缩并不能保证充分的镇痛[18]。麻醉医生的挑战在于说服外科医生暂时停止操作并重新注射更多的局部麻醉药。术前调整好外科医生的期望,有利于在镇静期间停止患者的无意识体动[19]。
另外,当EMG出现峰值而患者没有体动时,麻醉医生必须认识到患者可能有意识[20]。麻醉医生应该像对待心率或血压变化一样迅速做出反应。补充丙泊酚,通常是以100~200 mcg/kg的速率进行顺序给药,以将EMG峰值降至基线水平,同时避免给药过多过快而产生呼吸暂停。增加丙泊酚给药后,心率或血压的扰动最小。BIS值将保持在理想范围内,即60~75。
BISTM监测仪的主要缺点是处理信号需要时间。BISTM值会比实时值延迟15~30秒(图6)。可以看到,肌电图(红色)的折线比BISTM(黄色)的折线先下降。面部额肌的肌电图与心肌的心电图一样是瞬时的。即使是注射了前额肉毒杆菌的患者也会产生足够的信号,从而能观察到EMG折线。另外,与独立的BIS装置相比,插入式BIS模块没有显示EMG折线的软件。虽然麻醉医生可以通过插入式BISTM模块跟踪EMG值的数字增长,但处理生命体征监测仪上从左到右扫过的信息更容易。Friedberg的经验是完全使用独立的BIS装置。肌电图出现峰值表示患者可能开始有意识[20]。意识先于痛觉。阻止意识恢复可防止继发的伤害感受[1]。想象一下,一只手接触到一个热炉子,最先出现的反应是收回手,然后才是“哎哟”,而不是反过来。
具有挑战性的案例
如何用BISTM传感器进行额颞部除皱术?除非使用脸颊填充物或眉毛固定螺钉等异物,否则这两种手术都是无菌的。如果外科医生担心,应只以轻拍的方式准备传感器。大力摩擦会使黏合剂溶解,导致传感器粘附失败。Nicanor Isse是美国三大整形外科医生之一,他开发了内窥镜下额颞部除皱术(图7)。
1999—2004年,在Isse的加州纽波特海滩和伯班克办公室,Friedberg对他的每一位额颞部除皱术和除皱术患者都使用了BISTM监测器,没有发生一例手术部位感染(surgical site infection,SSI)。对于除皱术,3号BIS Quatro传感器可以选择放置在前额或太阳穴部位,以避免耳前切口(图8)。对于额颞部除皱术患者,只有在皮瓣完全抬高的相对短暂的间隔期内失去接触,才会导致BISTM暂时不能显示数值。
教科书
2004年,Friedberg开始编写由剑桥大学出版社出版的教科书《美容外科麻醉学》(图9)。这是该领域的第一本麻醉教科书,也是第一本在封面上显示pEEG监测仪的教科书,还是第一本用数字定义而非口头描述镇静/麻醉水平的教科书(表2)。该教科书于2007年首次以英文出版,后来于2009年被翻译成葡萄牙语,2015年被翻译成中文。美国军方采用了Friedberg的移动式丙泊酚-氯胺酮、室内空气、自主通气模式,以便在不需要麻醉机或大型H型氧气罐的情况下,在前线实现麻醉护理。第七章“整形美容手术之外的丙泊酚氯胺酮,对军事医学和大规模伤亡麻醉的影响”是由美国军方撰写的。因为这种更便于移动的麻醉范式,Friedberg获得了美国国会的特别表彰奖(图10)。
设施的医疗服务水平划定
美国的整形美容手术室划分为3级:第一级仅局部麻醉,第二级为静脉镇静,第三级为GA。能够定义与区分静脉镇静和GA并不是一件无足轻重的事情。麻醉可以被定义为催眠和镇痛的总和[8]。“催眠”包含了失忆/镇静。“镇痛”包含了充分的肌肉松弛,以便在腹部整形手术缝合腹直肌鞘或在隆胸手术中从胸壁上剥离胸肌。当进行吸入GA时,能够同时为患者提供全身性的镇静和镇痛。阿片类药物也能提供全身性镇痛,并将静脉镇静或少量麻醉监护(monitored anesthesia care,MAC)转变为静脉GA或大MAC。这种转变可能带来的影响是,机构将从二级医疗机构升级为三级医疗机构,并要求这类医疗机构承担配备麻醉机的费用,可以清除废气,并储备丹曲林。丙泊酚是一种镇静剂。氯胺酮是一种分离性麻醉剂。丙泊酚和氯胺酮都不是镇痛剂。丙泊酚-氯胺酮镇静适用于二级机构。
氯胺酮
在建立稳定的中枢神经系统丙泊酚水平后,在多次注射局部麻醉剂前2~3分钟,给予50 mg氯胺酮[11,12]。氯胺酮是一种NMDA受体阻断剂。对伤害刺激的解离作用或不动反映了NMDA受体的饱和度。1992—2018年,在超过6 000例不使用阿片类药物的患者中,局部注射50 mg氯胺酮剂量对体重为30~145 kg的患者都产生了10~20 min的不动。图11为使用50 mg氯胺酮固定的体型最大的患者。7~94岁的患者也接受了同样的50mg氯胺酮剂量,结果是相同的不动[21]。NMDA受体的数量似乎并不随体重或年龄而变化。不动反映了NMDA受体饱和,而不仅仅是阻断了数量不确定的受体[21]。未能阻断NMDA受体是阿片类药物或吸入性麻醉剂超前镇痛失败的原因。多次注射局部麻醉剂后没有出现EMG峰值,这是NMDA受体饱和(解离)和超前镇痛开始的初步证据。50 mg氯胺酮可以防止患者的大脑意识到外科医生注射局部麻醉剂,并防止体内疼痛纤维进入敏感状态。在氯胺酮解离后进行的局部麻醉延长了最初的氯胺酮镇痛作用。
需要注意的是,氯胺酮导致的喉痉挛尽管少见,但会给患者带来极大痛苦。它是由分泌物接触声带引发的。为了尽量减少氯胺酮引起的分泌物,在丙泊酚诱导之前,应先静脉注射格隆溴铵0.2 mg(表4)。格隆溴铵比阿托品更适合。阿托品比格隆溴铵更容易引起心动过速。注射利多卡因/肾上腺素也经常产生心动过速。无法解释的心动过速往往是MH事件的唯一征兆。部分闭合的声带没有典型的“喘鸣”现象。声带完全闭合时,出现氯胺酮引起的喉痉挛。咳嗽或打喷嚏是其唯一的先兆。Larson手法,即在正压通气的情况下向前推下颌,并不能很好地解决这种不常见的喉痉挛。利多卡因1 mg/LB或2 mg/kg可以可靠地解决这种痉挛[22]。

Full table
局部镇痛
什么程度的镇痛对面部美容手术是有效的?用0.05%的利多卡因和1:1M的肾上腺素进行肿胀镇痛,每侧注射50~100 cm3,对除皱术表现良好。其他外科医生用0.5%利多卡因和1:200 000肾上腺素注射,每侧面部注射50~100 cm3。在作者的早期经验中,一些外科医生在完成最初一侧的操作之前,不对对侧进行注射。他们认为血管收缩和镇痛作用会消散。注射未注射过的(又称“处女”)区域需要增加50 mg氯胺酮。对以前注射过的术野的再次注射不需要额外的氯胺酮来产生不动效果。对1 000例病例的非正式审查显示,80%的病例只用了一次或两次50 mg氯胺酮[15]。随着技术经验的增加,外科医生被鼓励用最初的50 mg氯胺酮剂量注射脸部两侧。血管收缩和镇痛效果仍然令人满意。需要再次注射的情况非常罕见。即使在平均4~5 h的除皱术后,也不需要额外的注射或额外的氯胺酮。对于隆鼻术和眼睑整容术,用1%利多卡因加1:100 000肾上腺素进行镇痛往往是不够的。较小剂量的2%利多卡因和1:100 000肾上腺素可提供更稳定的镇痛效果。面部整容病例在使用氯胺酮后进行了面部神经阻滞。术前、术后用0.5%的布比卡因浸润眶上嵴,可有效防止额颞部除皱术后的头痛。与身体美容手术相比,隆鼻术和眼睑整形术的2%利多卡因加肾上腺素的用量相对较小,因此局部麻醉剂中毒的可能性不大。
结论
在Friedberg三原则的指导下,不使用阿片类药物的丙泊酚-氯胺酮静脉镇静比仅使用局部麻醉或GA加局部麻醉都有优势。患者听不到、感觉不到,也不记得他们的手术。对外科医生来说,手术区域接近于GA条件,不需要更多的药物,也不存在需要麻醉机、清除废气或是发生MH的风险。持续存在的疼痛和PONV问题几乎被消除。不含阿片类药物的丙泊酚-氯胺酮镇静方法符合二级医疗设施的规范。镇静水平的丙泊酚可以消除患者对于氯胺酮产生幻觉的恐惧。BISTM/EMG监测的大脑皮层反应可以发现不同患者在同一镇静水平下对丙泊酚需求量可以有百倍的变化。BISTM/EMG监测客观地解决了“太浅”与“需要更多局部麻醉药”的两难问题,这使得更多的择期美容手术无需通过静脉镇静进行。
Acknowledgments
Funding: None.
Footnote
Conflicts of Interest: The author has completed the ICMJE uniform disclosure form (available at https://joma.amegroups.com/article/view/10.21037/joma-22-17/coif). The author has no conflicts of interest to declare.
Ethical Statement: The author is accountable for all aspects of the work in ensuring that questions related to the accuracy or integrity of any part of the work are appropriately investigated and resolved.
Open Access Statement: This is an Open Access article distributed in accordance with the Creative Commons Attribution-NonCommercial-NoDerivs 4.0 International License (CC BY-NC-ND 4.0), which permits the non-commercial replication and distribution of the article with the strict proviso that no changes or edits are made and the original work is properly cited (including links to both the formal publication through the relevant DOI and the license). See: https://creativecommons.org/licenses/by-nc-nd/4.0/.
References
- Friedberg BL. Tríada de Friedberg, Friedberg’s Triad, a pathway to opioid free anesthesia (OFA) and better outcomes. MPJ 2021. doi:
10.20986/mpj.2021.1004/2021 10.20986/mpj.2021.1004/2021 - Møiniche S, Kehlet H, Dahl JB. A qualitative and quantitative systematic review of preemptive analgesia for postoperative pain relief: the role of timing of analgesia. Anesthesiology 2002;96:725-41. [Crossref] [PubMed]
- Malignant Hyperthermia Association of the United States.How Much Dantrolene Should Be Kept On Hand? Available online: https://www.mhaus.org/faqs/how-much-dantrolene-should-be-kept-on-hand/
- Lichtner G, Auksztulewicz R, Velten H, et al. Nociceptive activation in spinal cord and brain persists during deep general anaesthesia. Br J Anaesth 2018;121:291-302. [Crossref] [PubMed]
- Frauenknecht J, Kirkham KR, Jacot-Guillarmod A, et al. Analgesic impact of intra-operative opioids vs. opioid-free anaesthesia: a systematic review and meta-analysis. Anaesthesia 2019;74:651-62. [Crossref] [PubMed]
- Friedberg BL, Friedberg BL. Postoperative pain, nausea and vomiting need not continue to plague our patients. Anaesth Pain Intensive Care 2017;21:399-401.
- Eryilmaz T, Sencan A, Camgoz N, et al. A challenging problem that concerns the aesthetic surgeon: postoperative nausea and vomiting. Ann Plast Surg 2008;61:489-91. [Crossref] [PubMed]
- Friedberg BL. What is general anesthesia? Plast Reconstr Surg. 2010;125:222e-3e. [Crossref] [PubMed]
- Domino KB, Posner KL, Caplan RA, et al. Awareness during anesthesia: a closed claims analysis. Anesthesiology 1999;90:1053-61. [Crossref] [PubMed]
- Aubrun F, Ecoffey C, Benhamou D, et al. Perioperative pain and post-operative nausea and vomiting (PONV) management after day-case surgery: The SFAR-OPERA national study. Anaesth Crit Care Pain Med 2019;38:223-9. [Crossref] [PubMed]
- Friedberg BL. Hypnosis first, then dissociation. Anesth Analg 2003;96:913-4. [PubMed]
- Friedberg BL. BIS Monitoring Transformed Opioid-Free Propofol Ketamine Anesthesia From Art to Science for Ambulatory Cosmetic Surgery. Aesthetic Plast Surg 2020;44:2308-11. [Crossref] [PubMed]
- Fangio P, Bayol JC, Lê-Huu S, et al. Let's Avoid Opioids in Aesthetic Surgery. Plast Reconstr Surg 2020;146:241e-3e. [Crossref] [PubMed]
- Gan TJ, Belani KG, Bergese S, et al. Fourth Consensus Guidelines for the Management of Postoperative Nausea and Vomiting. Anesth Analg 2020;131:411-48. [Crossref] [PubMed]
- Friedberg BL. Propofol-ketamine technique: dissociative anesthesia for office surgery (a 5-year review of 1264 cases). Aesthetic Plast Surg 1999;23:70-5. [Crossref] [PubMed]
- Friedberg BL. The difficult airway in office-based anesthesia. Plast Reconstr Surg 2010;125:221e-2e. [Crossref] [PubMed]
- Friedberg BL, Sigl JC. Clonidine premedication decreases propofol consumption during bispectral index (BIS) monitored propofol-ketamine technique for office-based surgery. Dermatol Surg 2000;26:848-52. [Crossref] [PubMed]
- Friedberg BL. Postoperative Nausea and Vomiting with Plastic Surgery: A Practical Advisory to Etiology, Impact, and Treatment. Plast Reconstr Surg 2018;142:608e-9e. [Crossref] [PubMed]
- Friedberg BL. Preoperative instructions, intra-operative environment chapter. In: Friedberg BL. editor. Anesthesia in Cosmetic Surgery. New York: Cambridge University Press; 2007:15-23.
- American Society of Anesthesiologists Task Force on Intraoperative Awareness. Practice advisory for intraoperative awareness and brain function monitoring: a report by the american society of anesthesiologists task force on intraoperative awareness. Anesthesiology 2006;104:847-64. [Crossref] [PubMed]
- Friedberg BL. Ketamine hallucination & dose limits rebutted. Transl Perioper Pain Med 2020;7:170.
- Friedberg BL. Ketamine associated laryngospasm during processed EEG monitored propofol sedation. Transl Perioper Pain Med 2020;7:291-3.

夏明
Journal of Oral and Maxillofacial Anesthesia(JOMA)执行主编。上海交通大学医学院附属第九人民医院麻醉科副主任医师,副教授,硕士研究生导师;麻醉学博士,博士后。现担任中华口腔医学会口腔麻醉学专业委员会全国常务委员、上海市疼痛科临床质量控制中心专家委员会委员、中华口腔医学会镇静镇痛分会全国委员等学术职务。(更新时间:2022/7/14)
(本译文仅供学术交流,实际内容请以英文原文为准。)
Cite this article as: Friedberg BL. Opioid free anesthesia for facial cosmetic surgery with Friedberg’s Triad. J Oral Maxillofac Anesth 2022;1:11.












