
注射在缓解口面部急性疼痛中的应用:叙述性综述
简介
根据Merriam-Webster医学词典的定义,“紧急护理(urgent care)”是指“为需要迅速关注的疾病或伤害提供的医疗护理,而这类情况通常不会严重到需要急救”。很简单,它意味着对缓解或护理的迫切需求。口腔领域的大多数急诊与牙齿脓肿、龋齿或牙列骨折有关[1]。口面部疼痛是口腔医学的分支之一,涉及颌、面、头和颈部的非牙源性疼痛[2],因此,也包含患者出现剧烈疼痛的紧急状况,需要执业医师提供迅速且有效的医疗服务。
口面部疼痛可大致分为颞下颌紊乱、神经病变和神经血管病变。请读者参考《国际口面部疼痛分类指南》(ICOP 2020)和DCTMD的官方诊断标准[3]。重要的是,在进行口面部疼痛的诊断之前,应首先排除牙源性疼痛,因为牙槽病变是引起口面区域疼痛最常见的原因[3]。另一个要点是需要明确疼痛的部位与来源。疼痛的部位是指患者自我感觉疼痛的位置。疼痛的来源是指疼痛实际来自身体的哪个区域。如果疼痛的部位和来源相同,则称为“原发性疼痛”;如果疼痛的部位和来源不同,则称为“异位性疼痛”。转移性疼痛是异位性疼痛的一种类型。治疗应针对疼痛的来源而不是部位[4]。
注射治疗可诊断和缓解急性口面部疼痛。注射可以不使用任何注射剂(干针),也可以使用各种注射剂,如局部麻醉药、皮质激素和肉毒毒素[5]。局部麻醉药是最常见的注射药物,用于急诊/急救情况。有研究证明局部麻醉药可用于缓解难以忍受的疼痛[6]。局部麻醉药注射治疗的优点是易于管理,能立即缓解疼痛,不良反应最小。人们认为,局部麻醉药通过阻断敏化的、造成疼痛的神经,特别是C纤维,减少来自外周的疼痛传递信号[6]。本综述总结了常见的急性口面部疼痛,以及如何通过各种注射治疗缓解急性疼痛。本文根据叙述性评论报告清单写成(清单可在链接中查看https://joma.amegroups.com/article/view/10.21037/joma-22-11/rc)。
方法
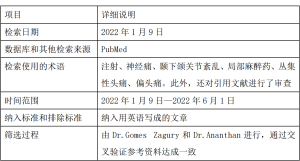
检索策略摘要见表1。检索在PubMed数据库中进行。纳入检索范围的均为英语文章。使用MeSH术语进行检索:注射、神经痛、颞下颌关节紊乱、局部麻醉药、丛集性头痛、偏头痛。此外,还对引用文献进行了审查。
Full table
本综述的意义
急性口面部疼痛可以表现为持续性或间歇性,需要有效且快速的缓解,可以通过不同的注射治疗来实现,注射可以使用或不使用注射剂。注射可以在进一步治疗或在达到处方药物的治疗剂量之前缓解疼痛。本文将根据文献讨论缓解急性口面部疼痛的不同注射方法。
治疗性药物
局部麻醉药
如果没有这种神奇的药物,现代口腔医学则无法得到发展[7]。局部麻醉药通过阻断神经细胞膜的钠离子通道中断神经的传导,而这种中断是可逆的。小直径的神经纤维比大直径的神经纤维更容易受到局部麻醉药的影响。传导疼痛的C-和A-delta纤维首先被阻断,然后是直径较大的A-β和A-α纤维。脂溶性决定局部麻醉药的效力,脂溶性越强,局部麻醉药的效力就越大。利多卡因是一种酰胺类局部麻醉药,是最常用的局部麻醉药。在不含血管收缩药的情况下,2%的利多卡因能提供足够的、快速的、短效的麻醉。利多卡因与血管收缩药结合使用时,其效力会有所提高[8,9]。甲哌卡因可以扩张血管,但在不使用血管收缩药的情况下,其作用时间更长。在口腔科,常规使用的是不含血管收缩药的3%溶液或含血管收缩药的2%溶液。含有血管收缩药的麻醉药溶液一般应避免用于肌肉注射,以防止血管收缩,因为血液循环可能已经由于持续的肌肉收缩或痉挛而受到影响。布比卡因是一种长效局部麻醉药,但它具有极强的肌肉毒性,对成人骨骼肌纤维有特殊的作用[10],主要用于椎管内麻醉。还应注意的是,布比卡因比其他局麻药表现出更大的潜在心脏毒性,更易发生心律失常[11]。阿替卡因是一种安全而有效的局部麻醉药,适用于所有年龄段的患者的常规口腔手术。浸润麻醉的起效和持续时间比利多卡因更快、更长[12]。然而,当用于下颌神经阻滞时,4%的阿替卡因的麻醉效力可能至少是4%的普鲁卡因的2倍[11]。骨骼肌注射可导致肌毒性,但由于3~4周后肌肉组织可再生,所以肌毒性是可逆的[13],在是否可以经常向肌肉注射局部麻醉药的问题上还需要更多的研究。
外周神经阻滞引起的并发症通常轻微且短暂。常见的并发症包括头昏、眩晕、注射部位疼痛、毒性(如果麻醉药溶液的量相当大,或不慎在血管内注射,或注射的频率超过肌肉能够再生的时间)、过敏反应、高铁血红蛋白血症,以及根据给药的部位,可能出现短暂的面神经麻痹、气胸或蛛网膜下腔注射。此外,在注射过程中可能发生直接或间接的神经损伤。间接的神经损伤可能因局部水肿或血肿导致的缺血而引发[14]。在心脏移植、怀孕、使用抗血栓药物,以及存在全身或局部感染的情况下,建议谨慎使用[14,15]。
皮质类固醇和局部麻醉药
皮质类固醇可与局部麻醉药一起用于带状疱疹后神经痛、继发于创伤性神经瘤的三叉神经痛、丛集性和颈源性头痛的患者。常用的皮质类固醇有地塞米松、曲安奈德和倍他米松,建议糖尿病和青光眼患者慎用。注射类固醇后可能发生局部脱发和色素减退等不良事件[16]。由于其存在全身性不良反应的风险,不建议多次注射。局部注射皮质类固醇通过抗炎作用减少外周敏化,此外,还有辅助镇痛作用[17]。根据一项随机对照试验,类固醇不能延长局部麻醉药的作用时间[18]。
胶原蛋白注射
胶原蛋白是细胞外基质中的一种分子,是骨骼肌的重要组成部分。胶原蛋白注射是一种利用肌肉胶原蛋白治疗肌筋膜疼痛的新型注射疗法。最近的一项随机临床试验显示,与利多卡因和生理盐水注射相比,其镇痛效果更好[19]。反复注射后,中度至重度肌筋膜疼痛明显减轻,但注射后30分钟内疼痛程度和水肿程度增加,一小时内消退[19]。
文献中还描述了其他的注射方法,用于治疗不同的口面部疼痛,如关节内或肌肉内注射富含血小板的血浆(platelet-rich plasma,PRP)用于治疗肌筋膜疼痛;关节内注射透明质酸可缓解由于反复摩擦造成的功能障碍,如关节疼痛、骨关节炎,葡萄糖增生注射疗法用于骨关节炎和肌腱病变。由于它们通常用于慢性疼痛,所以不纳入本篇综述讨论。
关于肉毒毒素的说明
A型肉毒毒素(botulinum toxin type A,BoNT-A)通过抑制运动终板释放乙酰胆碱产生持续和长时间的肌肉松弛作用,并且具有镇痛作用,一般认为它可以抑制中枢敏化。一些研究表明,肉毒毒素的疗效优于局部麻醉药和类固醇激素[5],可能适用于对常规治疗无效的肌筋膜疼痛综合征患者,也就是说,它通常不用于急性情况。虽然肉毒毒素治疗一般来说耐受性良好,但也确实会带来不良反应,如暂时性的局部无力、注射部位触痛。在某些情况下,还可能会出现面部不对称或肌肉量减少、麻痹、眼球下垂、无力、发声异常和瘀斑等等[20]。
急性口面部疼痛
急性牙源性疼痛
诊断主要根据牙髓和(或)牙周的牙痛可能会出现病变或外伤的临床或影像学证据。在对这些患者进行检查时,应考虑各种诊断方法,如对受影响的牙齿进行叩诊、温度测试(如热或冷)、化学(如甜味)和电活力测试。牙隐裂的症状可能表现为咬合时的剧烈疼痛、放松时的疼痛,以及对寒冷的过敏。如果不适感的来源不明确,可以使用局部浸润或阻滞辅助诊断。若症状不明确,可以先观察,牙源性疼痛最终总是会表现出来。患者可能会有急性疼痛,急性感染需要紧急镇痛,特别是在患者获得牙科医疗服务的机会有限和有牙科恐惧症的情况下[21]。由于所有的牙科医生都接受过大量培训,在必要时会给予局部浸润和神经阻滞,以阻断特定的神经,所以在本综述中不会专门描述。
颞下颌关节紊乱(temporomandibular disorder, TMD)
TMD是一个统称,用于描述影响颞下颌关节(temporomandibular joint, TMJ)及其相关结构和肌肉组织的几种疼痛和非疼痛的情况。根据TMD的诊断分类,它们被大致分为关节源性和肌源性TMD。在这篇综述中,我们将讨论出现急性关节源性TMD的常见原因——急性不可逆性关节盘移位和脱臼(张口固定),肌源性TMD急症包括:急性肌痉挛和严重的肌筋膜疼痛。
源于不可逆性关节盘移位的颞下颌关节疼痛
常见的急性关节源性TMD之一是急性不可逆性关节盘移位,张口受限。ICOP对其的定义是:下颌固定,以致于无法完全张开,下颌张开受限,进食时有干扰。若纤维软骨的颞下颌关节盘不能回到其在髁部和窝部之间的位置,就会发生这种情况。因此,关节盘后部组织内的神经和血管被压迫在颞下颌关节的头部。在急性情况下,这可能是非常痛苦的,患者可能向牙科医生主诉严重的疼痛和张口受限。这时,试图让移位的关节盘“复位”就可能会被患者的急性疼痛所阻碍。在这种情况下,可以进行耳颞部阻滞,即颞下神经阻滞[22],以减轻操作带来的疼痛。
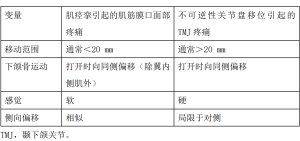
关节紊乱可导致伸肌痉挛伴疼痛,包括翼外肌(注射技术在继发性肌筋膜疼痛部分中描述)。在这两种情况下,张口受限,下颌骨向患侧偏斜。ICOP将其定义为下颌、太阳穴、耳部或耳前区的疼痛,经检查确认,通过触诊受影响的肌腱和(或)最大限度的无助推力或有助推力的张口而触发疼痛。肌源性与关节源性的鉴别诊断见表2。一旦患者神经阻滞的效果退去,就可以尝试“复位”关节盘,方法是将操作者的拇指放在最靠后的臼齿上,压迫下颌骨并将其移向另一侧,以手动提供空间让关节盘回到“正常”位置。鼓励患者吃较软的食物,可以使用热敷、按摩、限制运动、服用非甾体抗炎药物和物理治疗[23]、咬合板治疗[24]。
Full table
半脱位引起的颞下颌关节疼痛
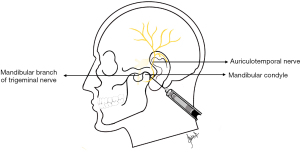
颞下颌关节疼痛由半脱位引起,即既往有张口受限的情况,阻止下颌较大程度的打开。患者会抱怨无法闭上嘴,而没有具体的操作方法[3]。这通常是在急性情况下产生的,因为周围的组织被过度拉伸,肌肉可能发生痉挛。在这种情况下,颞-咬肌神经阻滞能够给患者带来一定的帮助,这种阻滞可以麻醉关节以及颞肌和咬肌,耳颞神经阻滞也能够起到一定作用,这种阻滞具有麻醉关节和帮助患者放松的作用,从而使医务人员可以顺利完成手法复位。耳颞神经阻滞操作要点如图1所示[23]。
通过要求患者张开和闭上嘴来触诊下颌骨髁状突。然后要求患者闭口咬合,将35 mm长、直径0.5 mm的针头插入三叉神经前方约6 mm处,并向后指向髁突颈部,在接触到骨的25~28 mm深处,将约0.5 mL的局麻药注入关节周围组织[25]。2%利多卡因或3%甲哌卡因(不含血管收缩药)均可用于此阻滞。颞-咬肌神经阻滞(以前称为双支阻滞)操作要点如图2所示。
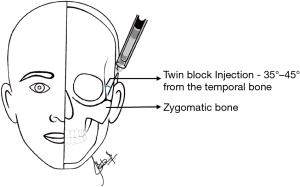
27号长针的进针点在眶缘后1 cm和颧弓上方1 cm处,与颞骨呈35~45度角,垂直于颧突[26]。颞-咬肌神经阻滞对于缓解不可逆性关节盘移位的疼痛也是有用的[22]。2%利多卡因加或不加血管收缩药的整支制剂(1.8 mL)可用于该阻滞。
急性原发性肌筋膜口面部疼痛
ICOP将这种情况定义为轻度至中度的咬肌深层隐痛或压迫性疼痛,呈阵发性或持续性。患者在移动下颌、咀嚼和(或)打哈欠时感到困难。发病时间应在过去3个月内。肌筋膜疼痛的病理生理学尚不完全清楚,详细的讨论也超出了本文的范围。多种中枢和局部因素都与之相关。Simons和他的同事制订了一套诊断标准,用于定位扳机点。这些标准包括:可触摸到绷紧的肌肉、触痛、局部抽搐、活动受限和牵涉痛[5]。
在这种情况下,一旦通过触诊确诊,就可以进行颞下颌神经阻滞。另外,可以用2%利多卡因或3%甲哌卡因进行扳机点注射,不使用血管收缩药。如果只涉及咬肌,另一种选择可以是咬肌神经阻滞。
咬肌扳机点注射
通过触诊技术对咬肌和颞肌进行触诊。消毒后,用手指将该板机点区域隔离出来。插入30号短针,直到触及骨头,稍稍抽出,用针和局部麻醉药在该区域进行“点刺”。在这种情况下使用局部麻醉药会有一定效果,可以缓解疼痛,并减少针刺技术带来的注射后的酸痛感。应该指出的是,与传统的扳机点注射相比,颞-咬肌神经阻滞在缓解颞肌和咬肌产生的肌筋膜疼痛方面有一定的疗效[27]。这种技术已在上文描述。咬肌神经阻滞操作要点如图3所示。
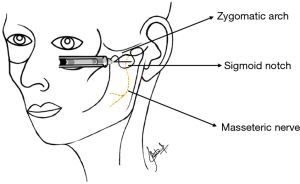
这是一种阻滞咬肌的有效技术。当三叉神经下颌支通过卵圆孔离开颅骨时,V3的前部分支与面神经一起通过颞下窝,咬肌神经通过下颌切迹支配咬肌[28]。用大拇指和中指触及神经支的前后边界,而食指在中点并向上方移动,以触及下颌切迹。使用27号针,将一半的长度插入下颌切迹,以注入麻醉药。利多卡因或甲哌卡因都可用于该阻滞。
肌内胶原蛋白注射
肌内胶原蛋白注射治疗肌筋膜疼痛的建议方案是基于Nitecka-Buchta等人的研究。通过肌肉触诊确定扳机点,对皮肤进行消毒后,用两根手指(拇指和食指/食指和中指)夹住扳机点。该研究的作者使用短的(19 mm)27号针头,将2 mL胶原蛋白(Guna, Italy)注射到扳机点,注射深度为1~1.5 cm[19]。
继发性肌筋膜口面部疼痛
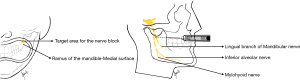
继发性咀嚼肌筋膜疼痛可能继发于感染、炎症或肌肉痉挛。疼痛可位于下颌、太阳穴、耳朵和(或)耳前区,可通过触诊受影响的肌肉或肌腱或在最大张口时激起疼痛[3]。咬肌的炎症、感染和创伤可能会导致强烈的疼痛,患者可能无法张口。闭口麻醉阻滞技术,如Vazirani-Akinosi技术(图4),在紧急情况下可以帮助这些患者,只要确保注射的部位没有感染。
颞部肌腱是一个附着点,即颞部肌肉插入下颌骨冠状突的部位。肌腱炎,即肌腱的炎症,可引起局部的面部疼痛,下至颧弓中部区域,并可以转移至颞下颌关节区域、眼睛、耳朵和上颌[29]。该肌腱内注射可以帮助缓解来源于该肌腱的疼痛。
在继发于肌腱炎的肌筋膜疼痛病例中,伴随的肌肉疼痛会随着肌腱炎的改善而缓解[3]。因此,颞部肌腱内注射可能有助于诊断,并将能缓解疼痛。
在急性口面部疼痛中,可能需要对无法张口的三叉神经痛患者进行下牙槽神经阻滞。Vazirani-Akinosi技术是一种口内闭口技术,可以阻断下颌支的感觉和运动神经(下牙槽和终末支、舌神经、下颌舌骨肌神经),减少疼痛并缓解张口受限[30]。
患者保持牙齿咬合,肌肉放松,注射器平行于咬合平面,与要麻醉的神经同侧的上颌牙槽弓相切。看到左侧颊粘膜,然后将25或27号长针,斜面朝向中线,插入上颌第三或第二磨牙的黏膜牙龈交界处。针头距上颌骨结节25 mm[30]。这种技术的主要缺点是,由于没有与任何骨性结构接触,针尖的定位存在不确定性[31]。
颞肌腱注射技术
用食指在下颌骨的前缘摸到颞部肌腱,摸到最上方的区域。触诊该区域能诱发疼痛。使用27号40 mm长的针头,可以注射不含肾上腺素的3%甲哌卡因或含/不含肾上腺素的2%利多卡因[32]。作者认为,这种技术可以将第二颗上颌磨牙的中颊尖作为标志,并将针头横向指向冠状突。插入深度为针长的一半至四分之三,在回抽后,缓慢地注入局部麻醉药。如果操作正确,这种注射将能够立即缓解患者的疼痛。
翼外肌注射
翼外肌可以通过口外或口内方法进行注射。对于口内方法,针头需要插入至少1英寸(25.4 mm),通过插入下颌切迹的侧面,要求患者横向移动下颌骨,以使针头进入肌肉。在口内进针时,只能接触到肌肉的下部。口内技术是一种盲法注射,很难标准化,同时也存在危险,因为神经血管损伤的风险会增加[33]。这种注射应在肌电图指导下进行,尽管多位作者已经描述了翼外肌的标准化口外注射技术[33,34]。
归因于脑神经病变或疾病的口面部疼痛
国际疼痛研究协会将神经病理性疼痛定义为由躯体感觉神经系统的病变或疾病引起的疼痛[35]。正如IASP所言,这并非一种诊断,而是对不同情况的临床表现的描述。ICOP将其归因于两条脑神经,即将三叉神经和舌咽神经的病变或疾病的口面部疼痛状况也纳入其中。影响三叉神经的疾病大致包括三叉神经痛(trigeminal neuralgia,TN)和三叉神经病理性疼痛。对于TN患者和那些可能因三叉神经病变而导致严重疼痛加剧的患者,可能需要在口面部疼痛环境中进行紧急护理,尽管从本质上讲,这些都是慢性疼痛的症状。外周神经阻滞可以缓解三叉神经痛。
神经痛被定义为“一个或多个神经分布区的疼痛”[35]。一般来说,神经痛的特点包括由非伤害性刺激引发的、剧烈的、间歇性电击样疼痛。疼痛的位置随受累神经的分布而变化。由于药物滴定缓慢,疼痛缓解会有延迟,有时患者可能没有反应,或出现不良反应。
TN
三叉神经在周围分为三个主要分支——眼支、上颌支和下颌支。TN更经常影响第二和第三支[36]。大约一半的TN患者出现口外或口内扳机点[37],这些区域在受到非伤害性刺激时,会引发与TN相关的严重疼痛。在最近诊断的病例或难治性病例中,局部麻醉药阻断可以立即缓解疼痛,使患者的疼痛暂时得到缓解,并可以帮助患者进行日常生活活动,如进食进水和刷牙[38,39]。如果受到影响的是三叉神经的第三分支,可以使用下牙槽神经阻滞(inferior alveolar nerve block, IANB)、Gow-Gates技术(图5)或Vazrizani-Akinosi技术。如果受影响的是第二分支,则可以使用局部浸润(即骨膜上注射)、眶下神经阻滞、后上牙槽神经阻滞或上颌神经阻滞、鼻腭神经节阻滞等技术。
使用局部麻醉药的骨膜上注射
骨膜上注射操作简单,起效迅速(5分钟内),成功率高[31]。骨膜上注射能够麻醉支配一颗到几颗牙齿和周围软组织的感觉神经的末端分支。为麻醉下颌牙,可以使用渗透能力更强的局部麻醉药,如4%阿替卡因,它的效果比2%利多卡因更强。
可以使用27号短针,平行于牙齿的长轴放置,斜面朝向牙槽骨。针头向牙尖方向进入口腔黏膜几毫米处,缓慢注入麻醉药溶液。在可能实现的情况下,针头的斜面应朝向骨。关于详细的上颌和下颌区域神经阻滞技术,读者可以查阅Malamed的《局部麻醉手册》。
IANB
顾名思义,这种麻醉技术是对下牙槽神经进行麻醉。Malamed[20]所描述的传统技术建议使用27号长针。患者取仰卧位,尽可能张大嘴巴,针头从对侧进入,接触到对侧的嘴角。将食指或拇指放在需要同侧的冠状沟上,在冠状沟和分支后缘之间的2/3到3/3处插入针头,平行于咬合面,向翼突下颌缝的深处移动。这条线通常在距离咬合面6~10 mm之间。针刺入组织20~25 mm,并注射2~4 mL的局部麻醉药[21,40]。虽然这是一种常用的技术,但也有描述说失败率很高,可达20%。失败并不一定是由于操作者缺乏经验,而且与所使用的麻醉药类型也没有关联,由此可以看出,制订替代方案是有必要的,如使用2%或4%的阿替卡因进行下颌骨浸润麻醉[12,41]。
当涉及后方软组织的颊部时,IANB可能需要颊部神经阻滞,或者补充浸润下牙槽神经的终末分支或颏神经。有些情况下,浸润麻醉就能够产生足够的镇痛效果,相比IANB更可取,具体取决于疼痛的位置。舌神经阻滞可以通过在下牙槽神经阻滞后,在拔出针头的同时注入数毫升的麻醉药来完成。
这种技术可以麻醉下颌神经的所有感觉终末分支,如下牙槽神经、舌神经、耳颞神经和舌骨神经。颊神经也可以被麻醉,但不是所有患者都可以。经过适当的培训,Gow-Gates技术的成功率非常高[30]。
患者置于仰卧或半仰卧位,张大口。使用从对侧口角和舌骨最低部位(耳屏间切迹)的假想线,将25或27号长针从对侧口角指向上颌第二磨牙远端的口腔黏膜,到髁突颈部的侧面。针穿过上颌第二磨牙的中腭尖(穿透高度)以下,然后再向远处穿透黏膜。穿透过程应缓慢进行,直到触及骨头,1.8 mL的局部麻醉药应该提供足够的镇痛。然后将患者置于直立位,直到感觉到镇痛的效果[30]。
上颌神经阻滞
上颌神经通过隆突孔离开颅骨后,三叉神经的第二分支(V2)进入翼腭窝。这就是可以使用局部麻醉药阻断V2及其分支的准确位置。上颌神经由主要的神经干组成,如后上牙槽神经和中上牙槽神经、眶下/前上牙槽神经、腭大神经和腭小神经,以及鼻腭神经[30]。如果阻滞在更远端,如在末端分支处进行,它就被称为区域阻滞。当需要阻滞的部位仅限于一个或两个牙齿和周围的软组织时,就可以进行区域阻滞。如前所述,区域阻滞可以通过在骨膜上注射实现[42]。可以使用27号短针,平行于牙齿的长轴放置,斜面朝向牙槽骨。针头穿透口腔黏膜褶皱至牙尖,在那里注射麻醉药。
有两种方法可以实现上颌神经阻滞。
上颌结节注射法;患者取仰卧位或半仰卧位,口微闭,下巴移到要麻醉的神经同侧。将25号长针从上颌第二磨牙上方的口腔黏膜皱褶处插入,深度达30 mm,方向为向上、向内和向后,在注射麻醉药溶液之前必须进行回抽。
腭大孔注射法;患者同样取仰卧位,大张口,找到腭大孔,斜面朝向组织,以45度角,将针插入腭大孔内,深度为30 mm,注入药液。回抽很重要。碰到骨面的情况很常见。在这种情况下,需要采取不同的方法。由于上颌神经被阻滞,除了软腭的最后部分的上颌的一半会被麻醉[26]。
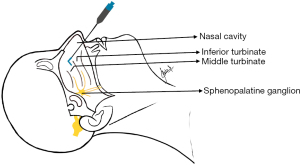
鼻腭神经节阻滞操作如图6所示。局限在三叉神经第二支的TN急性疼痛,可以通过鼻腭神经节阻滞得到数小时的控制。与静脉注射或口内注射相比,一种更安全的技术是使用8%的利多卡因喷雾[43],用4%的利多卡因浸润棉花,在内镜引导下置入患者鼻部[44],或在住院环境中使用荧光镜引导下的注射[45]。有专门用于鼻腔内鼻翼阻滞的麻醉药。这种阻滞的常见不良反应包括局部烧灼感、喉咙、鼻子和眼睛的暂时麻痹、同侧流泪和味苦[46]。
创伤后三叉神经痛(post-traumatic trigeminal neuropathic pain, PTNP)
ICOP将其定义为由三叉神经外伤引起的单侧或双侧面部或口腔疼痛,持续或复发超过3个月。PTNP的疼痛程度通常是中等的,但其持续不断的特点使患者非常痛苦。偶尔,患者会出现痛觉超敏,即对非疼痛刺激的疼痛反应,正常的日常活动可能会引发强烈的疼痛。在这种情况下,用于管理TN的各类神经阻滞均有助于缓解疼痛。
PTNP发生的另一种机制是形成创伤性神经瘤[47]。神经被切断时,近端残端试图通过再生与另一端重新连接。为了使这种重新连接成功,需要一个由施万细胞自然形成的导管来引导重新连接成功。若重新连接不成功,神经残端试图重新连接的结果是包含神经纤维和纤维组织的无序生长。这种“疤痕组织”内的周围神经末梢很容易被炎症介质激活,并可能产生自发性疼痛和痛觉减退。临床上,神经瘤疼痛的特点是烧灼感,可能伴有麻木或麻痹[48],以及Tinel征,包括引起刺痛的感觉、压痛。
向外伤性神经瘤注射类固醇
处理外伤性神经瘤的技术之一是在该部位注射混合有类固醇的局部麻醉药。一般来说,不使用含有肾上腺素的局部麻醉药,因为它可能使交感神经末梢超敏。磷酸地塞米松(4 mg/mL)溶液与局部麻醉药(如不含血管收缩药的甲哌卡因)混合,在通过触诊Tinel征找到的神经瘤部位口内注射。小剂量(0.1~0.4 mL)足以缓解顽固性疼痛病例的疼痛。
类似于原发性头痛的口面部疼痛表现
最常见的神经血管性急性口面部疼痛表现为偏头痛和丛集性头痛。
口面部偏头痛
偏头痛是一种反复发作的头痛疾病,持续时间为4~72小时。通常情况下,疼痛位于单侧,呈搏动性,强度为中度至重度。常规体力活动可使其加重。伴随的特征包括恶心、畏光和(或)畏声[3]。
对于发作性和慢性偏头痛,枕大神经阻滞(greater occipital nerve block, GONB)(图7)已被证明可以减轻疼痛[16,49]。注射后30分钟内可完全消除疼痛,并持续降低发作频率[50]。
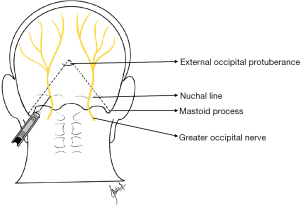
GONB通常用局部麻醉药和类固醇激素进行。患者处于俯卧或直立状态,医生通过触诊确定隆突和乳突之间的中点并注射在此点下1~2 cm处[51]。注射通常在这个位置内最柔软的部位进行。一根25号短针穿透皮肤,向前推进,直到接触到骨膜。然后将针头回抽约1 mm,并注射最多3 mL的麻醉液。建议在针头拔出后,在注射部位加压约1 min,以减少血肿的风险,并协助麻醉液的扩散[40]。
有时,与GONB结合,可通过眶上神经阻滞(图8)、滑车上神经阻滞、鼻腭神经节阻滞来治疗急性偏头痛[6,14,52]。
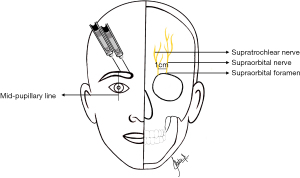
眶上神经通过眶上孔离开颅骨,眶上孔位于触诊眼睑中线的眼眶上缘。眶上神经阻断通常使用27号针头,从外侧向内侧方向进行,在孔的入口处停止。在针头回抽后,注入1~3 mL的局部麻醉药[14]。
滑车上神经阻滞需注意,滑车上神经在眶上孔内侧1 cm处离开颅骨。滑车上神经阻滞通常与眶上神经阻滞同时进行,只需要在面部中线稍稍靠近的地方进行第二次注射即可[14]。
鼻腭神经节阻滞也被推荐用于快速(15分钟内)缓解急性发作的疼痛,如前所述。
口面部丛集性头痛
这是一种严重的、严格意义上的单侧头痛,持续15~180 min,每隔一天发生1~8次。症状包括同侧结膜注射、流泪、鼻塞、鼻出血、前额和面部出汗、瞳孔缩小、眼睑下垂和(或)眼睑水肿。头痛伴有不安或烦躁,阵发性和慢性群集性头痛可使用GONB,结合类固醇激素进行处理[6,53]。注射后有持续的疼痛缓解作用,因此,这种技术已被用于慢性丛集性头痛的过渡性治疗[54]。将利多卡因滴入眼内是一种更为简单的非注射技术,它已被应用于治疗丛集性头痛,类似方法还有滑车上神经阻滞、眶上神经阻滞和鼻腭神经节阻滞。
总结
注射疗法在处理口面部疼痛的紧急情况中非常有效。它们能快速缓解疼痛,且不良反应最小,在患者过渡期或正在接受系统性药物治疗时,能起到辅助作用。本综述的一个局限性是选择偏差,因为作者正在寻找有关口面部疼痛急症的注射技术的文章。未来的研究可以考察这些技术在处理口面部疼痛急症中的有效性。最后将本文内容要点总结为一张流程图(图9),以供读者参考。我们希望本文可以为未来的研究提供帮助,希望未来有更多有效的技术被开发出来,以减轻口面部疼痛状况急性加重的患者的痛苦。
Acknowledgments
This work was supported by the Department of Diagnostic Sciences, Rutgers School of Dental Medicine.
Funding: None.
Footnote
Provenance and Peer Review: This article was commissioned by the Guest Editor (Mythili Kalladka) for the series “Orofacial Pain: Diagnostic and Therapeutic Topicals, Nerve Blocks and Trigger Point Injection” published in Journal of Oral and Maxillofacial Anesthesia. The article has undergone external peer review.
Reporting Checklist: The authors have completed the Narrative Review reporting checklist. Available at https://joma.amegroups.com/article/view/10.21037/joma-22-11/rc
Conflicts of Interest: All authors have completed the ICMJE uniform disclosure form (available at https://joma.amegroups.com/article/view/10.21037/joma-22-11/coif). The series “Orofacial Pain: Diagnostic and Therapeutic Topicals, Nerve Blocks and Trigger Point Injection” was commissioned by the editorial office without any funding or sponsorship. The authors have no other conflicts of interest to declare.
Disclaimer: The views expressed in this article are the authors’ own and not an official position of the Rutgers School of Dental Medicine.
Ethical Statement: The authors are accountable for all aspects of the work by ensuring that questions related to the accuracy or integrity of any part of the work are appropriately investigated and resolved.
Open Access Statement: This is an Open Access article distributed in accordance with the Creative Commons Attribution-NonCommercial-NoDerivs 4.0 International License (CC BY-NC-ND 4.0), which permits the non-commercial replication and distribution of the article with the strict proviso that no changes or edits are made and the original work is properly cited (including links to both the formal publication through the relevant DOI and the license). See: https://creativecommons.org/licenses/by-nc-nd/4.0/.
References
- Binaisse P, Dehours E, Bodéré C, et al. Dental emergencies at sea: A study in the French maritime TeleMedical Assistance Service. J Telemed Telecare 2020;26:285-93. [Crossref] [PubMed]
- AAOP. American Association of Orofacial Pain 2022. Available online: https://aaop.org/
- International Classification of Orofacial Pain, 1st edition (ICOP). Cephalalgia 2020;40:129-221.
- Okeson JP. Bell’s Orofacial Pains, 5th Edition: Quintesscence Books.
- Appasamy M, Lam C, Alm J, et al. Trigger Point Injections. Phys Med Rehabil Clin N Am 2022;33:307-33. [Crossref] [PubMed]
- Kleen JK, Levin M. Injection Therapy for Headache and Facial Pain. Oral Maxillofac Surg Clin North Am 2016;28:423-34. [Crossref] [PubMed]
- Moore PA, Hersh EV. Local anesthetics: pharmacology and toxicity. Dent Clin North Am 2010;54:587-99. [Crossref] [PubMed]
- Su N, Liu Y, Yang X, et al. Efficacy and safety of mepivacaine compared with lidocaine in local anaesthesia in dentistry: a meta-analysis of randomised controlled trials. Int Dent J 2014;64:96-107. [Crossref] [PubMed]
- Pogrel AM. Essentials of Oral and Maxillofacial Surgery. West Sussex, UK: Wiley Blackwell, 2014.
- Tal M. The effect of a long-acting local anaesthetic agent (Marcaine) on the masticatory muscle in rats. Int J Oral Surg 1982;11:101-5. [Crossref] [PubMed]
- Becker DE, Reed KL. Local anesthetics: review of pharmacological considerations. Anesth Prog 2012;59:90-101; quiz 102-3. [Crossref] [PubMed]
- Martin E, Nimmo A, Lee A, et al. Articaine in dentistry: an overview of the evidence and meta-analysis of the latest randomised controlled trials on articaine safety and efficacy compared to lidocaine for routine dental treatment. BDJ Open 2021;7:27. [Crossref] [PubMed]
- Zink W, Graf BM. Local anesthetic myotoxicity. Reg Anesth Pain Med 2004;29:333-40. [Crossref] [PubMed]
- Johnson AP, Boscoe E, Cabrera-Muffly C. Local Blocks and Regional Anesthesia in the Head and Neck. Otolaryngol Clin North Am 2020;53:739-51. [Crossref] [PubMed]
- Harbell MW, Bolton PB, Koyyalamudi V, et al. Evaluating the Anatomic Spread of Selective Nerve Scalp Blocks Using Methylene Blue: A Cadaveric Analysis. J Neurosurg Anesthesiol 2021; Epub ahead of print. [Crossref] [PubMed]
- Santos Lasaosa S, Cuadrado Pérez ML, Guerrero Peral AL, et al. Consensus recommendations for anaesthetic peripheral nerve block. Neurologia 2017;32:316-30. [Crossref] [PubMed]
- Vyvey M. Steroids as pain relief adjuvants. Can Fam Physician 2010;56:1295-7, e415.
- Jæger P, Grevstad U, Koscielniak-Nielsen ZJ, et al. Does dexamethasone have a perineural mechanism of action? A paired, blinded, randomized, controlled study in healthy volunteers. Br J Anaesth 2016;117:635-41. [Crossref] [PubMed]
- Nitecka-Buchta A, Walczynska-Dragon K, Batko-Kapustecka J, et al. Comparison between Collagen and Lidocaine Intramuscular Injections in Terms of Their Efficiency in Decreasing Myofascial Pain within Masseter Muscles: A Randomized, Single-Blind Controlled Trial. Pain Res Manag 2018;2018:8261090. [Crossref] [PubMed]
- De la Torre Canales G, Poluha RL, Lora VM, et al. Botulinum toxin type A applications for masticatory myofascial pain and trigeminal neuralgia: what is the evidence regarding adverse effects? Clin Oral Investig 2019;23:3411-21. [Crossref] [PubMed]
- DeAngelis AF, Barrowman RA, Harrod R, et al. Review article: Maxillofacial emergencies: oral pain and odontogenic infections. Emerg Med Australas 2014;26:336-42. [Crossref] [PubMed]
- Ananthan S, Subramanian G, Patel T, et al. The twin block injection: an adjunctive clinical aid for the management of acute arthrogenous temporomandibular joint dysfunction. Quintessence Int 2020;51:330-3. [PubMed]
- Warburton G. Internal Derangements of the Temporomandibular Joint. In: Bonanthaya K, Panneerselvam E, Manuel S, et al. editors. Oral and Maxillofacial Surgery for the Clinician. Singapore: Springer Singapore, 2021:1361-80.
- Chang CL, Wang DH, Yang MC, et al. Functional disorders of the temporomandibular joints: Internal derangement of the temporomandibular joint. Kaohsiung J Med Sci 2018;34:223-30. [Crossref] [PubMed]
- Zhou H, Xue Y, Liu P. Application of auriculotemporal nerve block and dextrose prolotherapy in exercise therapy of TMJ closed lock in adolescents and young adults. Head Face Med 2021;17:11. [Crossref] [PubMed]
- Quek SYP, Gomes-Zagury J, Subramanian G. Twin Block in Myogenous Orofacial Pain: Applied Anatomy, Technique Update, and Safety. Anesth Prog 2020;67:103-6. [Crossref] [PubMed]
- Ananthan S, Kanti V, Zagury JG, et al. The effect of the twin block compared with trigger point injections in patients with masticatory myofascial pain: a pilot study. Oral Surg Oral Med Oral Pathol Oral Radiol 2020;129:222-8. [Crossref] [PubMed]
- Quek SYP, Grunwerg BS. Masseteric nerve block for masseter muscle pain--a clinical note. Quintessence Int 2009;40:87-91. [PubMed]
- Bressler HB, Markus M, Bressler RP, et al. Temporal tendinosis: A cause of chronic orofacial pain. Curr Pain Headache Rep 2020;24:18. [Crossref] [PubMed]
- Malamed SF. Handbook of Local Anesthesia. Mosby, 2019.
- Khoury J, Townsend G. Neural blockade anaesthesia of the mandibular nerve and its terminal branches: rationale for different anaesthetic techniques including their advantages and disadvantages. Anesthesiol Res Pract 2011;2011:307423. [Crossref] [PubMed]
- Yang S, Exposto FG, Mahmoodi S, et al. Mechanical sensitivity changes in pericranial muscles after local anesthesia and experimentally induced pain in the temporalis tendon: Implications for headache and facial pain. Cephalalgia 2022; Epub ahead of print. [Crossref] [PubMed]
- Kucukguven A, Demiryurek MD, Kucukguven MB, et al. A Novel Injection Technique to the Lateral Pterygoid Muscle for Temporomandibular Disorders: A Cadaveric Study. Plast Reconstr Surg 2021;148:785e-90e. [Crossref] [PubMed]
- Koole P, Beenhakker F, de Jongh HJ, et al. A standardized technique for the placement of electrodes in the two heads of the lateral pterygoid muscle. Cranio 1990;8:154-62. [Crossref] [PubMed]
-
Terminology I. - Maarbjerg S, Gozalov A, Olesen J, et al. Trigeminal neuralgia--a prospective systematic study of clinical characteristics in 158 patients. Headache 2014;54:1574-82. [Crossref] [PubMed]
- Cruccu G. Trigeminal Neuralgia. Continuum (Minneap Minn) 2017;23:396-420. [Crossref] [PubMed]
- Moore D, Chong MS, Shetty A, et al. A systematic review of rescue analgesic strategies in acute exacerbations of primary trigeminal neuralgia. Br J Anaesth 2019;123:e385-96. [Crossref] [PubMed]
- Balta S, Köknel Talu G. Clinical effectiveness of peripheral nerve blocks with lidocaine and corticosteroid in patients with trigeminal neuralgia. Agri 2021;33:237-42. [Crossref] [PubMed]
- Shauly O, Gould DJ, Sahai-Srivastava S, et al. Greater Occipital Nerve Block for the Treatment of Chronic Migraine Headaches: A Systematic Review and Meta-Analysis. Plast Reconstr Surg 2019;144:943-52. [Crossref] [PubMed]
- Bartlett G, Mansoor J. Articaine buccal infiltration vs lidocaine inferior dental block - a review of the literature. Br Dent J 2016;220:117-20. [Crossref] [PubMed]
- Malamed S. Handbook of Local Anesthesia, Seventh Edition. Copyright @2020, Elsevier Inc., 2020;204-38 and 239-67.
- Mojica J, Mo B, Ng A. Sphenopalatine Ganglion Block in the Management of Chronic Headaches. Curr Pain Headache Rep 2017;21:27. [Crossref] [PubMed]
- Murty PS, Prasanna A. Endoscopic sphenopalatine ganglion block for pain relief. Indian J Otolaryngol Head Neck Surg 1998;50:99-105. [Crossref] [PubMed]
- Nagib M, Hood P, Matteo J. Sphenopalatine Ganglion Block: Treatment of Migraine and Trigeminal Neuralgia Associated With Multiple Sclerosis. Cureus 2020;12:e8522. [Crossref] [PubMed]
- Ho KWD, Przkora R, Kumar S. Sphenopalatine ganglion: block, radiofrequency ablation and neurostimulation - a systematic review. J Headache Pain 2017;18:118. [Crossref] [PubMed]
- Benoliel R, Kahn J, Eliav E. Peripheral painful traumatic trigeminal neuropathies. Oral Dis 2012;18:317-32. [Crossref] [PubMed]
- Rasmussen OC. Painful traumatic neuromas in the oral cavity. Oral Surg Oral Med Oral Pathol 1980;49:191-5. [Crossref] [PubMed]
- Flamer D, Alakkad H, Soneji N, et al. Comparison of two ultrasound-guided techniques for greater occipital nerve injections in chronic migraine: a double-blind, randomized, controlled trial. Reg Anesth Pain Med 2019;44:595-603. [Crossref] [PubMed]
- Friedman BW, Irizarry E, Williams A, et al. A Randomized, Double-Dummy, Emergency Department-Based Study of Greater Occipital Nerve Block With Bupivacaine vs Intravenous Metoclopramide for Treatment of Migraine. Headache 2020;60:2380-8. [Crossref] [PubMed]
- Afridi SK, Shields KG, Bhola R, et al. Greater occipital nerve injection in primary headache syndromes--prolonged effects from a single injection. Pain 2006;122:126-9. [Crossref] [PubMed]
- Tepper SJ, Caparso A. Sphenopalatine Ganglion (SPG): Stimulation Mechanism, Safety, and Efficacy. Headache 2017;57:14-28. [Crossref] [PubMed]
- Francis GJ, Becker WJ, Pringsheim TM. Acute and preventive pharmacologic treatment of cluster headache. Neurology 2010;75:463-73. [Crossref] [PubMed]
- Burish M. Cluster Headache and Other Trigeminal Autonomic Cephalalgias. Continuum (Minneap Minn) 2018;24:1137-56. [Crossref] [PubMed]

夏明
上海交通大学医学院附属第九人民医院麻醉科副主任医师,副教授,硕士研究生导师,人工智能课题组长。Journal of Medical Artificial Inteligence(JMAI)主编,Journal of Oral and Maxillofacial Anesthesia(JOMA)执行主编、中华口腔医学会口腔麻醉专业委员会全国常务委员。(更新时间:2022-11-22)
(本译文仅供学术交流,实际内容请以英文原文为准。)
Cite this article as: Ananthan S, Quek SYP, Baddireddy SM, Gomes Zagury J. Use of injection techniques in orofacial pain emergencies: a narrative review. J Oral Maxillofac Anesth 2022;1:26.





